LIPEDEMA (LIPOEDEMA) Y LINFEDEMA
(PARA UNA DESCRIPCIÓN MÁS DETALLADA DEL LIPEDEMA VAYA AL FINAL DE LA PÁGINA)
El acumulo local de volumen, de manera desproporcionada, en la mitad inferior del cuerpo es una patología relativamente frecuente que afecta entre un 12% y un 20% de la población mundial femenina. Las dos enfermedades que más frecuentemente causan este aumento local de volumen son el Lipedema (16%) y el Linfedema (2%).
LAS ENFERMEDADES ASOCIADAS AL LIPEDEMA
La investigación, desde 2007 ,de esta enfermedad, nos ha llevado a conocer varias enfermedades que van relacionadas.
Puesto que la enfermedad se diagnostica por “ la clínica” (es decir, aspecto físico principalmente) el conocimiento de estas enfermedades nos ayudara a un mejor diagnostico y tratamiento.
Si quiere conocer cuales son estas enfermedades relacionadas con el lipedameda, pinche en el enlace.
¿QUÉ ES EL LIPEDEMA?
El lipedema consiste en la inflamación y proliferación patológica de células grasas.
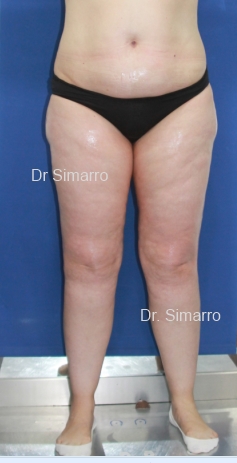
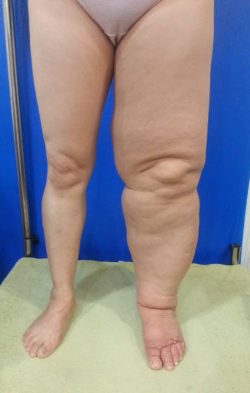
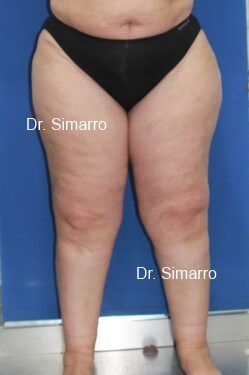
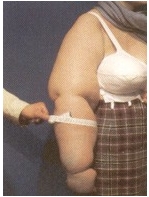
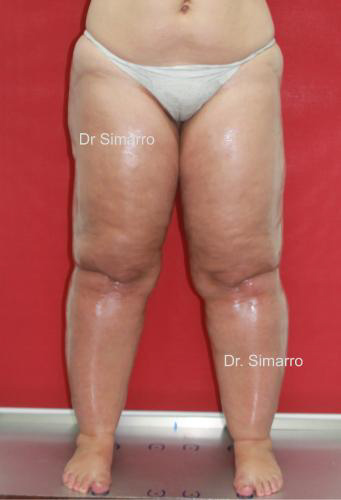
Se ve a menudo, en sus inicios, en mujeres delgadas que muestran un aumento de la capa grasa de muslos y caderas, desproporcionada en cuanto al resto del cuerpo, observándose el fenómeno de «piel de naranja» muy acentuado.
En otras ocasiones el acumulo de grasa comienza en la zona comprendida entre las rodillas y los tobillos. A nivel del tobillo, la grasa forma un anillo justo por encima de ellos, con forma de copa (signo de Cuff).
Se trata de un trastorno del tejido adiposo que se produce casi exclusivamente en las mujeres.
Según diversos estudios podría afectar casi al 16% de la población femenina mundial, sin variación por razas. Tan solo el 2% de los afectados serán varones.
Este trastorno puede ser hereditario (20%). En la mayoría de los casos se desarrolla gradualmente durante la pubertad, aunque puede desarrollarse o empeorar durante la menopausia o el embarazo.
La enfermedad está frecuentemente está ligado a trastornos hormonales (Hipotiroidismo, Ovario poliquístico, Diabetes tipo II …) y/o obesidad.
Cuando la enfermedad evoluciona y empeora, se transforma en lipo-linfedema, mostrando síntomas más parecidos al linfedema.
El gran problema es que no responde a los tratamientos dietéticos, actúa como una hucha donde puedes meter pero no sacar.
Es muy frecuente que los primeros síntomas sean sensación de cansancio e hinchazón en las pierna que aumentan con el calor y la menstruación.
La evolución del lipedema con la edad.
En general, es una enfermedad progresiva, es decir con el paso del tiempo los síntomas tienden a incrementarse.
Suele aparecer en la pubertad, donde habitualmente es tan solo un problema estético en los muslos y se suele diagnosticar de “celulitis”. Pero con el paso de lo años, cuando ya van apareciendo la resistencia a dietas y ejercicio, y aparece la congestión y dolor en piernas, va mostrando que es mas que un problema estético. La evolución del lipedema puede ser diversa y presentar varios factores.
Además el lipedema puede ser clasificado en tres etapas clínicas según la severidad y grado de afectación en la piel y extremidades:
- Grado I: La superficie de la piel es normal y el tejido adiposo tiene una consistencia blanda pero pueden palparse pequeños nódulos.
- Grado II: La superficie de la piel es irregular y dura debido al incremento de la estructura nodular.
- Grado III: La superficie de la piel está deformada por el tejido adiposo especialmente en las caderas y tobillos y se palpan nódulos que varían en tamaño.
En un 70% de los casos comienza en caderas y muslos, afectando posteriormente pantorrillas y tobillos.
En un 30% puede comenzar directamente en las pantorrillas hasta por encima de los tobillos.
¿QUE ES EL LINFEDEMA?
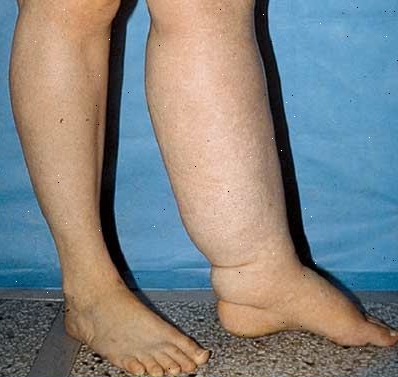
El linfedema es una enfermedad crónica, caracterizada por el acumulo de líquido (linfa) en los tejidos blandos del cuerpo, ocasionada por un daño del sistema linfático.
Los conductos linfáticos se obstruyen y exudan líquido linfático.
El Linfedema puede ser primario (10%) generalmente por daño congénito de los conductos linfáticos, o secundario (90%) por obstrucción o interrupción del sistema linfático, siendo la causa más frecuente la postquirúrgica (mastectomía en las mujeres y prostatectomía en los hombres) y los traumatismos.
El linfedema se puede dividir en tres grupos dependiendo de la distribución, la ubicación y el aspecto de los vasos linfáticos de la extremidad:
- Grado-1: piel blanda, con edema, que deja fóvea. No se observan cambios estructurales en los tejidos afectados, apenas es detectable y reversible por la noche o con la elevación del miembro.
- Grado-2: piel con edema duro al tacto, no deja fóvea o solo la deja presionando fuertemente. Es irreversible y generalmente fibrótico. No cede con la postura (elevación de la extremidad o en decúbito nocturno.
- Grado-3: piel de consistencia dura o leñosa, con cambios tróficos (papilomatosis, acantosis, depósitos grasos o roturas en la piel con exudación de linfa). Miembro con gran aumento del volumen de la zona afectada. Es irreversible. En este estadio se incluye la elefantiasis.
TRATAMIENTO Y DIETA ESPECÍFICA
La técnica de la lipomesoplastia consiste en la multi-microaplicación de medicación, a nivel de la capa de tejido celular subcutáneo (capa grasa) afectada, guiada por ecografía.
Esta medicación, antiinflamatoria, reguladora de la circulación, lipoapoptótica y lipolítica, activa el metabolismo y la circulación en la zona aplicada, y disminuye el volumen y número de adipocitos a nivel local.
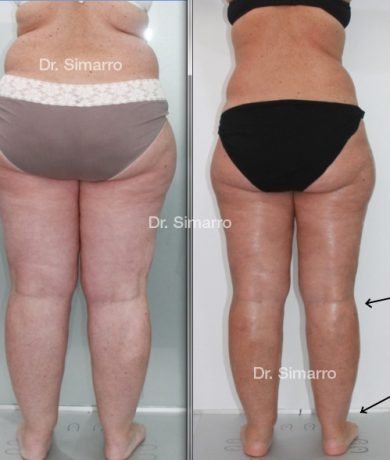
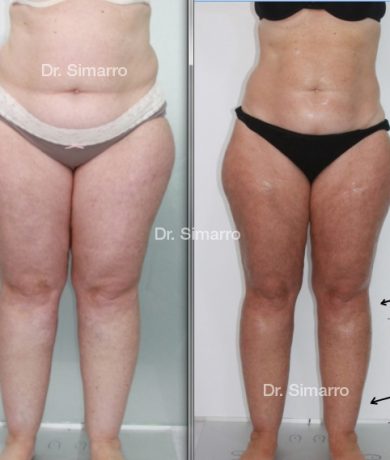
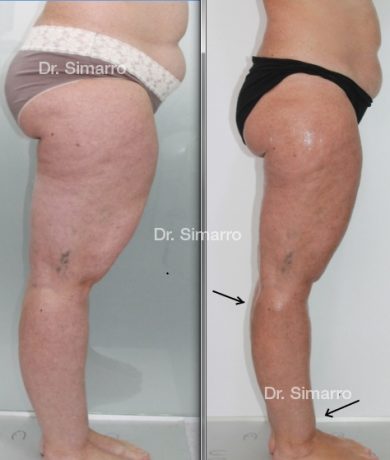
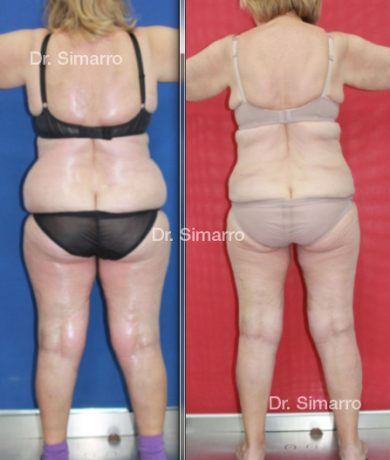
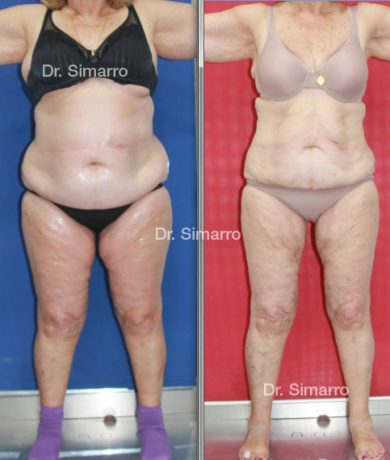
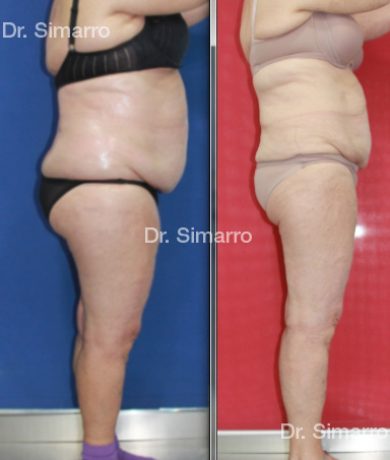
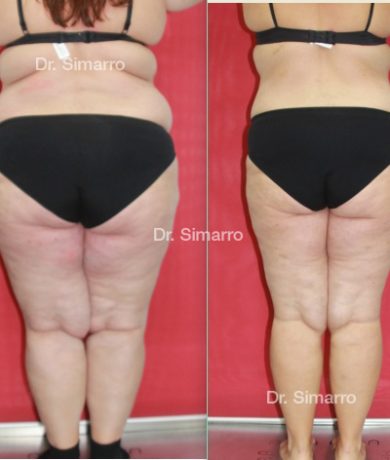
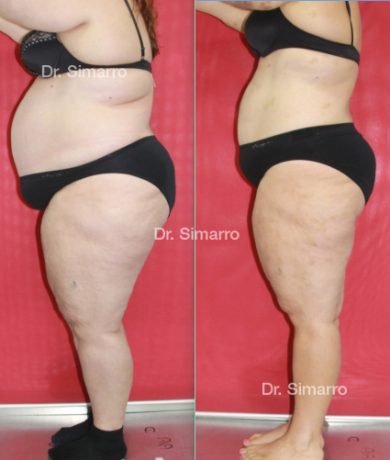
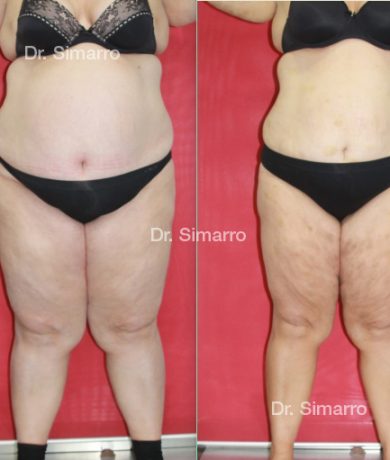
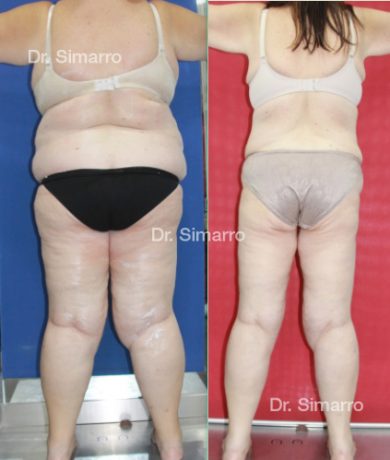
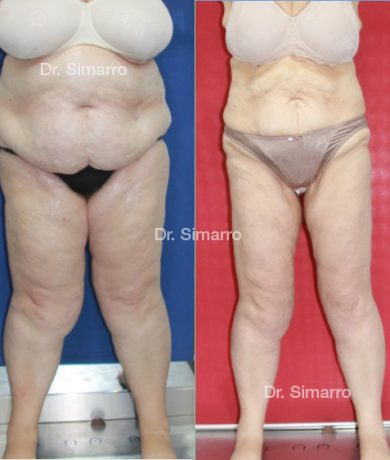
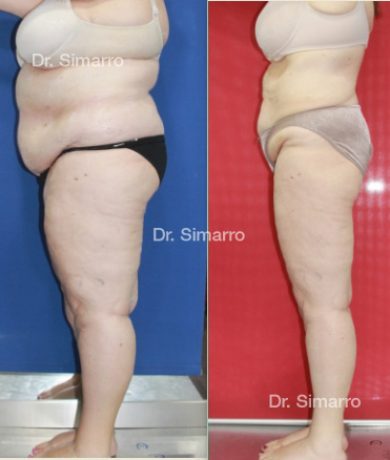
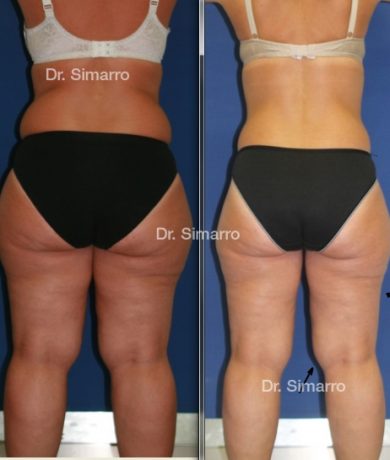
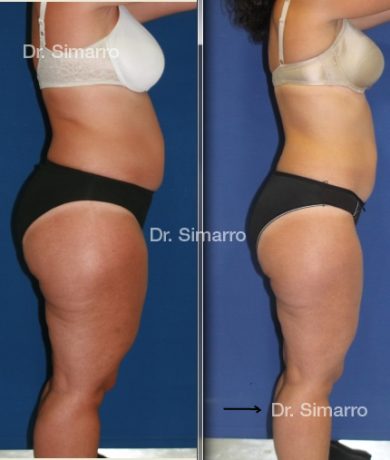
El tratamiento con la técnica de la lipomesoplastia consigue grandes mejorías en el lipedema, disminuyendo peso y volumen en la zona afectada, mejorando claramente la piel y la circulación.
Junto con el tratamiento de lipomesoplastia se debe llevar una dieta específica también antiinflamatoria, dieta Keto-detox.
La clara ventaja de la lipomesoplastia es que no siendo un tratamiento quirúrgico tiene efectos similares a este y consigue mejorar significativamente los problemas físicos de esta enfermedad.
Para poder tratar estas patologías se requiere una previa valoración clínica, antropométrica y ecográfica.
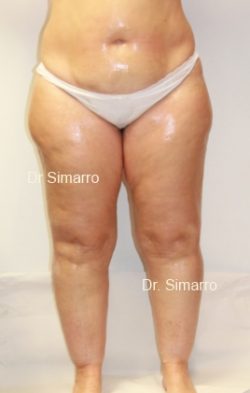
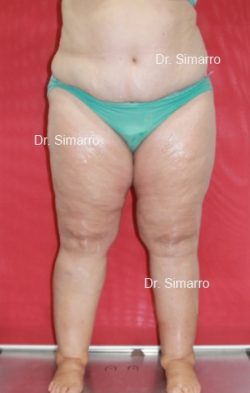
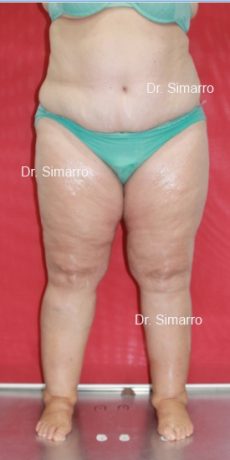
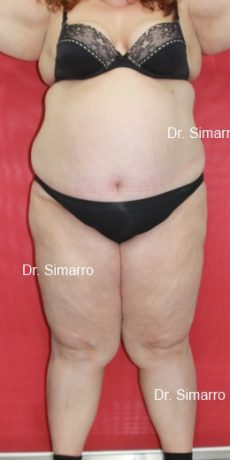
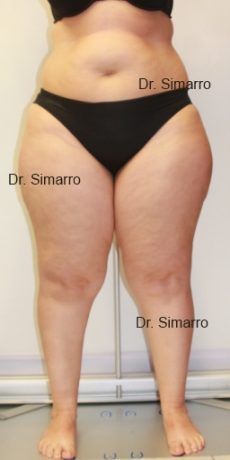
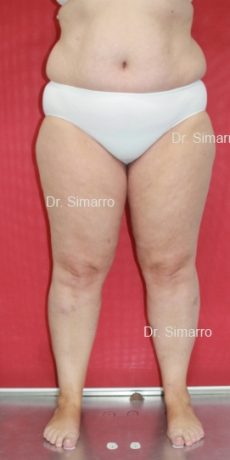
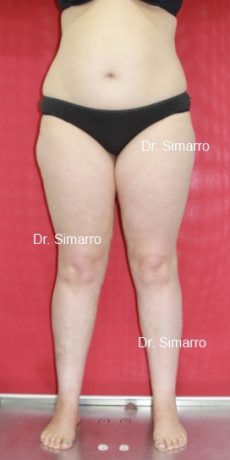
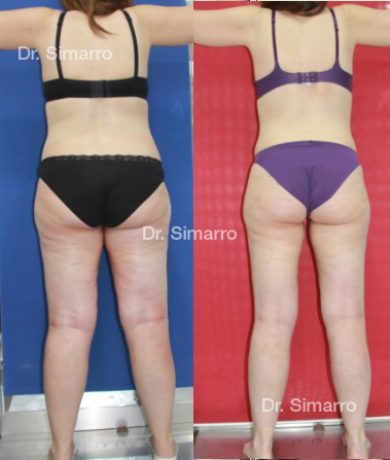
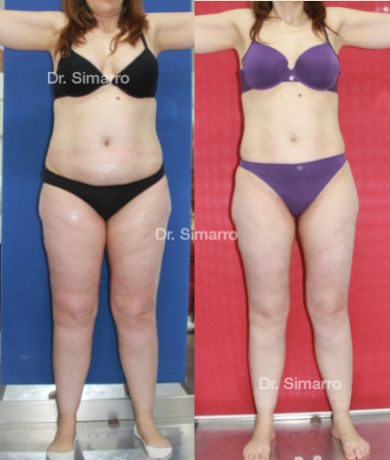
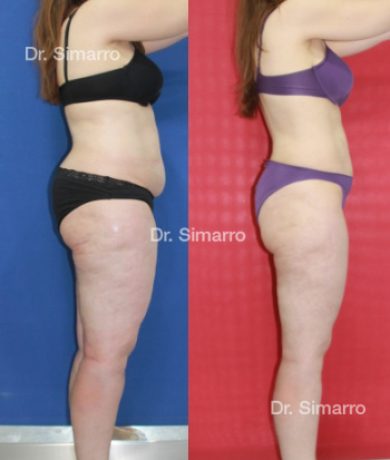
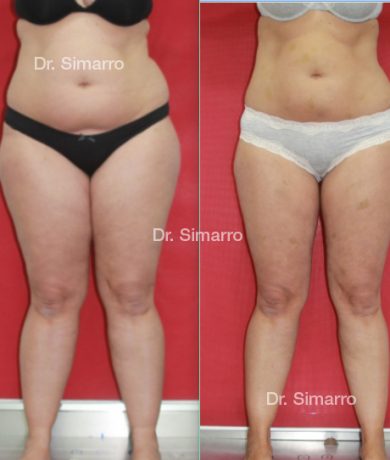
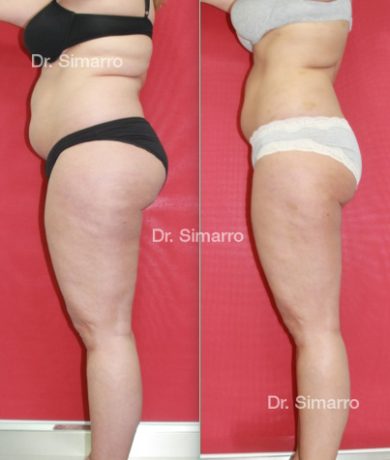
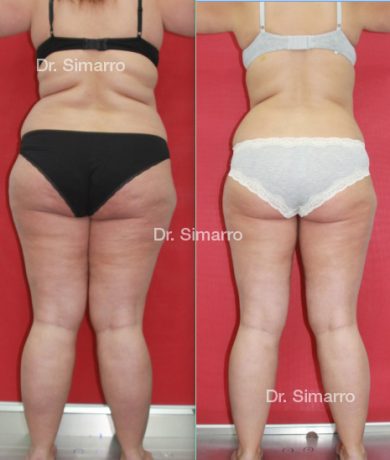
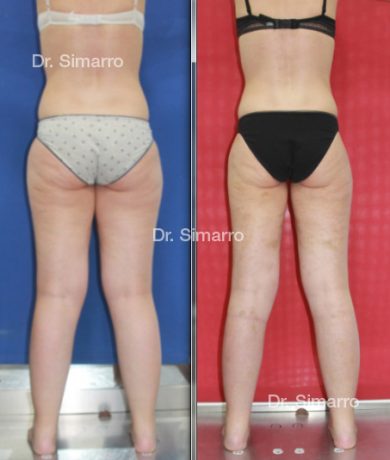
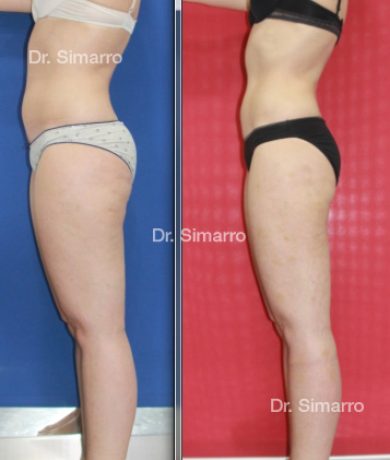
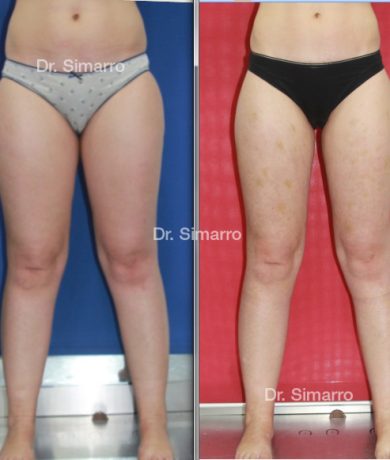
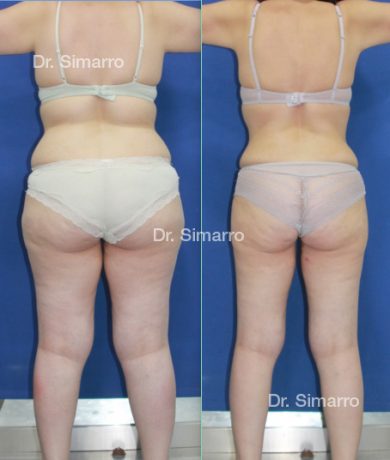
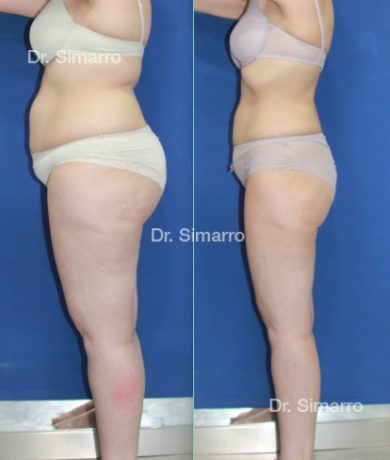
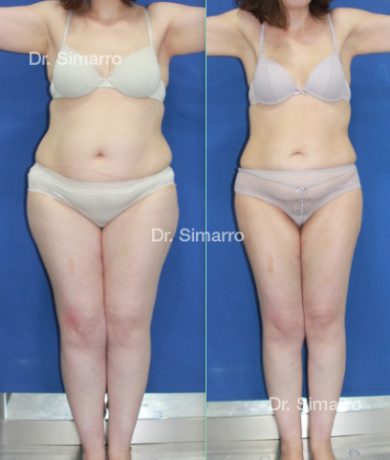
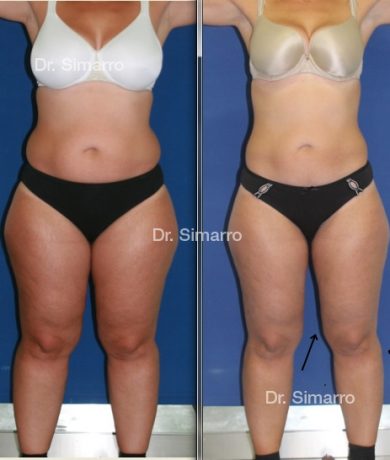
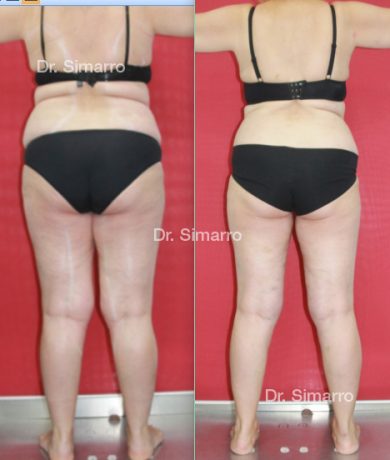
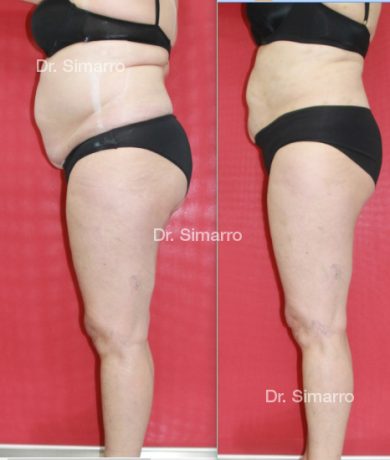
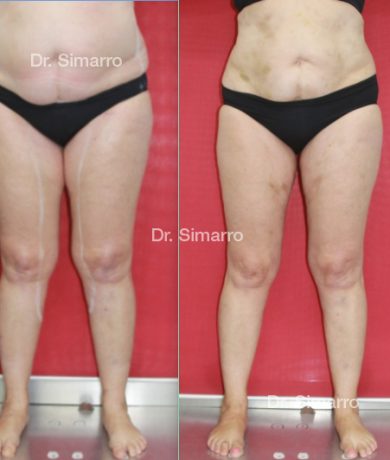
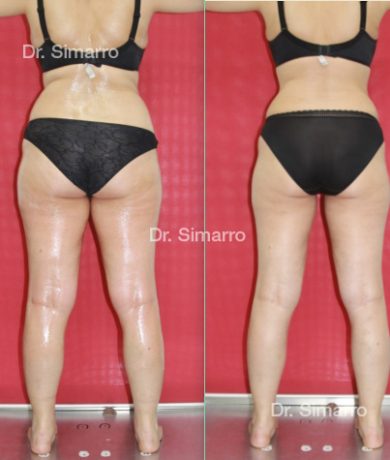
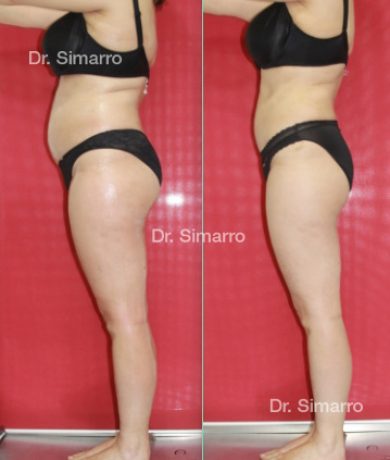
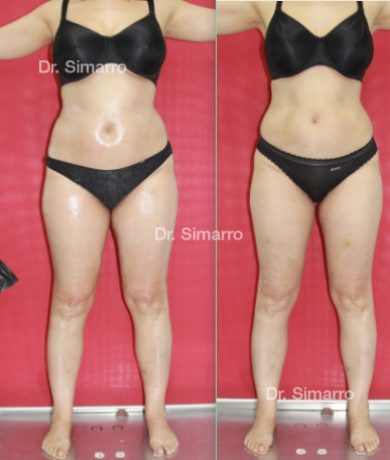
NUESTROS RESULTADOS
Lipedema
La técnica de la lipomesoplastia consiste en la multi-microaplicación de medicación, a nivel de la capa de tejido celular subcutáneo (capa grasa) afectada, guiada por ecografía.
Esta medicación, antiinflamatoria, reguladora de la circulación, lipoapoptótica y lipolítica, activa el metabolismo y la circulación en la zona aplicada, y disminuye el volumen y número de adipocitos a nivel local.
El tratamiento con la técnica de la lipomesoplastia consigue grandes mejorías en el lipedema, disminuyendo peso y volumen en la zona afectada, mejorando claramente la piel y la circulación.
Junto con el tratamiento de lipomesoplastia se debe llevar una dieta específica también antiinflamatoria.
La clara ventaja de la lipomesoplastia es que no siendo un tratamiento quirúrgico tiene efectos similares a este y consigue mejorar significativamente los problemas físicos de esta enfermedad.
Para poder tratar estas patologías se requiere una previa valoración clínica, antropométrica y ecográfica.
Definición.
Es una enfermedad inflamatoria crónica progresiva, de origen mixto genético, hormonal y nutricional, que afecta al tejido celular subcutáneo, especialmente a los adipocitos (células grasas) de determinadas zonas del cuerpo.
Se observa un aumento en volumen y consistencia de la zona afectada, que usualmente avanza con la edad y la ganancia ponderal.
Habitualmente la enfermedad se localiza en los miembros inferiores, afectando al principio los muslos y más tarde la zona por debajo de la rodilla hasta el tobillo (97%), donde aparecerá el signo de Cuff del lipedema.
No obstante en ocasiones la afectación por debajo de la rodilla se observa desde los primeros estadios.
Los pies solo se afectan en etapas muy avanzadas de la enfermedad (Lipo -linfedema).
En menos ocasiones pueden verse afectados, brazos especialmente la mitad proximal (31%), e incluso abdomen.
La afectación es bilateral, y es casi simétrica, la observación detallada nos muestra que siempre uno de los dos miembros estará algo más afectado que el otro.
Esta enfermedad es poco conocida y peor diagnosticada, tanto a nivel de población general como en el estrato médico. Éste es uno de los motivos por lo que es conocida por diversos nombres (Lipomatosis Dolorosa, Lipohipertrofia Dolorosa, Lipalgia, Adiposalgia, pierna columna dolorosa).
Epidemiología.
El lipedema es una enfermedad que afecta principalmente a mujeres, sin diferencias de razas.
Según diversos estudios entre un 10% y un 16% de la población femenina padecen esta enfermedad en sus distintos grados. (Algunos estudios afirman que podría estar afectada hasta el 39% de la población femenina)
Aproximadamente el 50% de las mujeres diagnosticadas de lipedema presentan sobrepeso u obesidad. Y prácticamente todos los estadios avanzados están acompañados por una obesidad.
El inicio de esta enfermedad suele coincidir con cambios hormonales, siendo el inicio más frecuente durante la pubertad. En pocas ocasiones puede también aparecer tras embarazos, toma de anticonceptivos orales, menopausia, y cirugía ovárica.
Se trata de una enfermedad hereditaria apareciendo historial familiar femenino, según diversos autores, entre un 16% y un 60%.
La herencia genética no está ligada al DNA mitocondrial, como alguna investigación sugiere, ya que es hereditario en ocasiones por parte del padre, manifestándose en la descendencia femenina.
Tan sólo del 2% al 4% de los sujetos que padecen esta enfermedad serán varones, y habitualmente suele estar acompañados de alteraciones hormonales estrogénicas y/o enfermedades hepáticas.
Fisiopatología.
En la actualidad aún no está demostrado el origen de esta enfermedad. Recientes investigaciones demuestran una inflamación del tejido adiposo en las zonas afectadas, con aumento de la proporción de macrófagos inflamatorios, que producen proliferación de adipocitos a partir de las células madre presentes en estos tejidos, e incluso se habla de la proliferación de adipocitos beige (un “intermedio” entre adipocitos blancos y adipocitos marrones).
Esta proliferación adipocitaria va produciendo, según avanza, y principalmente por compresión, una situación de insuficiente vascularización y escaso drenaje venoso y linfático lo que conlleva una hipoxia tisular con el subsiguiente aumento de la inflamación, y la instauración de un círculo vicioso (inflamación, proliferación, inflamación).
Además la escasa disposición del espacio físico para el desarrollo de estos nuevos adipocitos implicará que esta zona inflamatoria se vuelva rígida e indurada, con claro aumento de la fragilidad capilar.
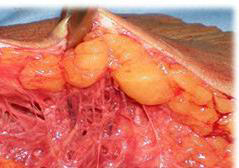 Dado que la estructura de la grasa, se compone de micro lóbulos, lobulillos y lóbulos. La proliferación de adipocitos producirá macrolóbulos, que tanto ecográfica como manualmente serán fácilmente observables y/o palpables, cuanto mayor sea el estadio de la enfermedad. De ahí que la valoración histológica de la enfermedad tenga en cuenta el tamaño y cantidad de estos macro lóbulos. Estos macrolóbulos son fácilmente visibles en piezas de dermolipectomia, cuando esta cirugía es practicada en las zonas afectadas.
Dado que la estructura de la grasa, se compone de micro lóbulos, lobulillos y lóbulos. La proliferación de adipocitos producirá macrolóbulos, que tanto ecográfica como manualmente serán fácilmente observables y/o palpables, cuanto mayor sea el estadio de la enfermedad. De ahí que la valoración histológica de la enfermedad tenga en cuenta el tamaño y cantidad de estos macro lóbulos. Estos macrolóbulos son fácilmente visibles en piezas de dermolipectomia, cuando esta cirugía es practicada en las zonas afectadas.
Por último, y como más avanzado estadio de la enfermedad, con afectación linfática por compresión, aparecerá afectación muy importante e invalidante de todo el miembro, pie incluido y menos frecuentemente manos , este estadio más avanzado del lipedema, es denominado lipo- linfedema.
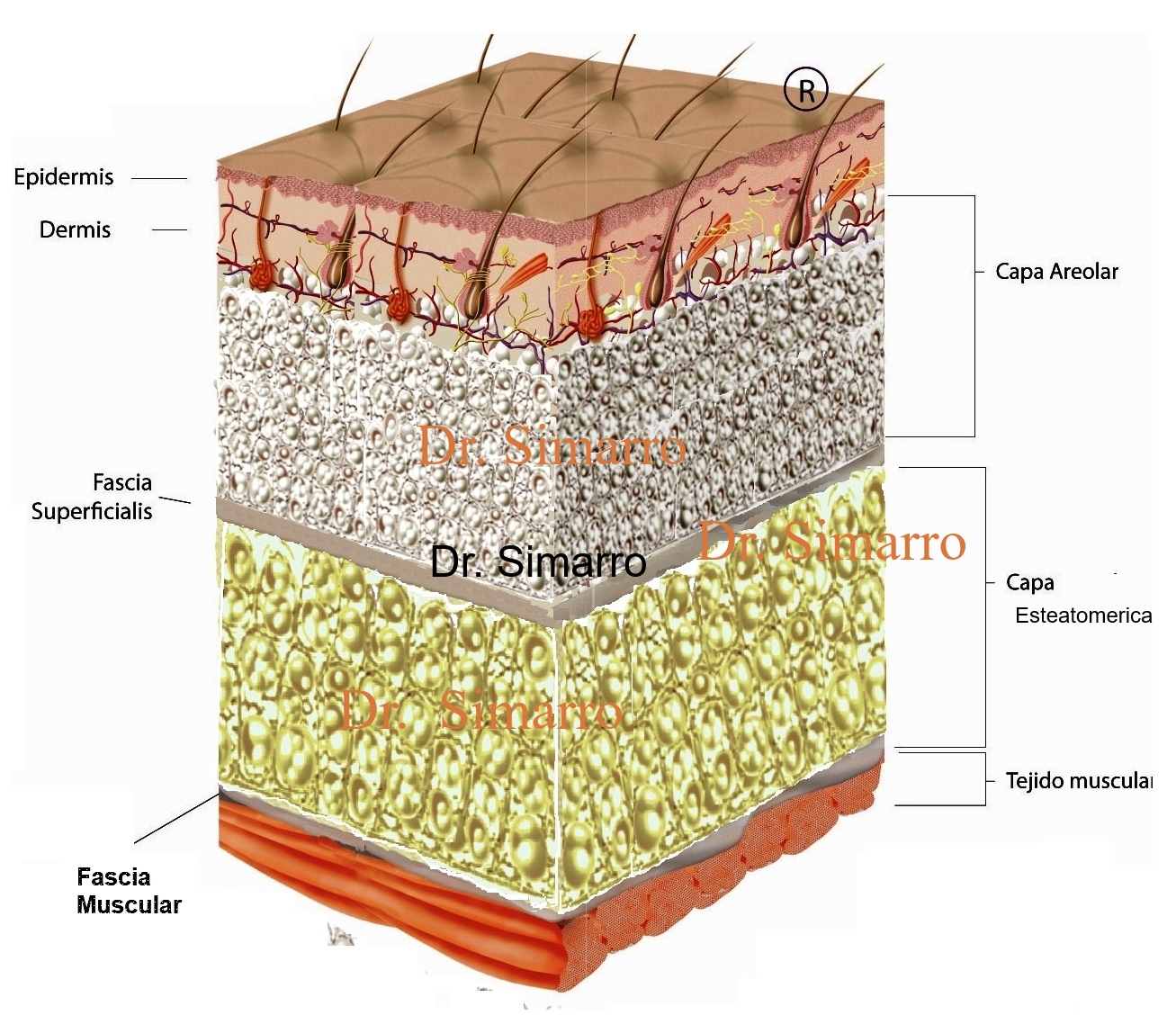
En cuanto al tejido celular subcutáneo la zona más afectada en los primeros estadios es la grasa cercana a la fascia superficialis, esta fascia divide la capa grasa en dos compartimentos, superficial (grasa areolar) y profundo (grasa esteatomérica). En primeros estadios se afecta la capa esteatomérica, afectándose mas tarde la capa areolar.
Con la progresión de la enfermedad y en los últimos estadios, se observa la afectación de la capa areolar en su zona más cercana a la dermis profunda (todos estos hechos se observa ecográficamente y eco-elastográficamente).
La suma de estos factores conlleva una alteración del metabolismo de los adipocitos, que se hacen resistentes a la acción de las diversas hormonas lipolíticas.
Por otro lado existe la hipótesis de, que en los afectados por esta enfermedad, los receptores a la insulina y a la T3 presentes en la membrana celular de los adipocitos de la zona lipomatosa presentan algún tipo de deficiencia hereditaria.
Sin embargo la hipótesis más probable, será la de que la transformación de T4 en T3 esta disminuida por las diversas interleukinas proinflamatorias, producidas por la situación de inflamación crónica de bajo grado (TNα e IL6).
Esto es debido a que estas interleukinas proinflamatorias bloquean el efecto de las deiodinasas; estas enzimas (las deiodinasas) son las encargadas de producir la transformación de T4 en T3.
Dado que la hormona metabólicamente activa es la T3, su disminución podría producir una escasa liberación de triglicéridos por parte del adipocito, acumulándose cada vez más lípidos en el interior del adipocito.
Cuando el tamaño del adipocito se incrementa demasiado, el adipocito entra en hipoxia, inflamándose, y liberando/produciendo sustancias inflamatorias (especies reactivas de oxigeno) (ROS), que afectaran el metabolismo y circulación de todo el estroma cercano.
Se desencadena así la cascada inflamatoria con fibrosis e infiltración de macrófagos proinflamatorios que completaran el círculo vicioso (inflamacion-proliferacion-compresion-inflamacion).
Explicado de manera sencilla la zona afectada por el lipedema se comporta como una hucha (la grasa entra pero no sale), y así se explicaría que esta zona sea resistente a la pérdida de grasa por parte de los adipocitos mediante dietas y/o ejercicio.
El motivo del inicio de la inflamación, no se conocen claramente. No obstante es claro que hay factores genéticos implicados, ya que es más frecuente de forma familiar que en la población general (entre un 16% y un 60% tienen uno o más familiares afectados).
También hay una clara implicación de las hormonas femeninas, ya que entre 94% y el 96% de los pacientes afectados son mujeres, siendo además muy inusual un comienzo de esta patología tras la menopausia.
Por último, no cabe duda que el sobrepeso y la obesidad (factor dietético) ayudan al desarrollo de esta enfermedad.
Por tanto en el lipedema tendríamos cuatro factores. Genético, nutricional, hormonal e inflamatorio. Todos ellos aún por definir.
Clínica y diagnóstico.
El diagnóstico del lipedema se basa en la clínica que presenta el paciente, principalmente en el aspecto que presentan las piernas, pero también podemos ayudarnos con la ecografía y la elastometría ecográfica.
Es habitual en que la sintomatología clínica evolucione negativamente, presentando así cada vez mayor y más clara sintomatología, por lo que un lipedema en grado uno puede no diagnosticarse, y un lipedema grado tres no debería quedar sin diagnóstico.
Generalmente esta evolución negativa se acompaña, o es desencadenada, por un aumento de peso.
Por tanto la clínica será tanto más evidente, cuanto más evolucionado este la enfermedad.
Los síntomas más habituales son.
- Aumento de volumen localizado de la zona afectada a expensas del tejido celular subcutáneo. Principalmente se observa en miembros inferiores (97%) pero también se puede observar en miembros superiores (37%) y el resto del cuerpo. La afectación siempre es bilateral y casi simétrica, pero a la observación detenida notaremos que uno de los dos miembros siempre está algo más afectado. La afectación de pies y manos es muy infrecuente, y tan sólo ocurre en estadios avanzados. La afectación de la superficie de la piel de los miembros inferiores se suele denominar erróneamente celulitis o piel de naranja. (Según nuestra hipótesis esta patología debería llamarse “Celulosis”)
- Sensación de hinchazón y tumefacción, que mejora con el reposo nocturno en los primeros estadios, pero responde poco en los estadios avanzados. La sensación es dolorosa entre el 85% y el 50% de los afectados. En el primer estadio casi el 50% de las afectadas no relatan sintomatología dolorosa o sensación de piernas cargadas.
- El tejido celular subcutáneo se nota dura al tacto y la presión, con bultos (macrolóbulos) y hoyos, pero tan sólo en las zonas afectadas. No siendo muy evidente en estadios iniciales.
- Se observa desproporción de la zona afectada con el resto del cuerpo y edema con signo de fóvea negativo.
- Los síntomas suelen agravarse con la menstruación y el calor, también a menudo empeoran al practicar ejercicio excepto la natación.
- La respuesta a las dietas en la zona afectada es escasa, sin embargo cuando hay ganancia de peso la zona afectada es la que más gana.
- Cuando la enfermedad afecta hasta el tobillo, aparecerá el Signo de la copa o de “Cuff” (el lipedema termina abruptamente a nivel de tobillos o muñecas cuando hay afectación de la mitad distal de los miembros). Este signo puede desaparecer en estadios avanzados (Lipo-linfedema) por afectarse también los pies.
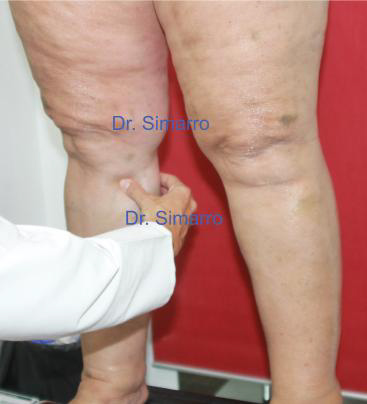 Dolor fuerte y localizado cuando se pellizca (pellizco profundo) la zona infracondílea interna de la pierna a nivel de la cabeza del peroné (signo de Simarro) este signo es patognomónico del lipedema, apareciendo ya desde el primer estadio. Se comprueba la positividad del signo pellizcando con la misma intensidad en otras diversas zonas de la pierna donde, excepto en fases muy avanzadas, el pellizco no es doloroso.
Dolor fuerte y localizado cuando se pellizca (pellizco profundo) la zona infracondílea interna de la pierna a nivel de la cabeza del peroné (signo de Simarro) este signo es patognomónico del lipedema, apareciendo ya desde el primer estadio. Se comprueba la positividad del signo pellizcando con la misma intensidad en otras diversas zonas de la pierna donde, excepto en fases muy avanzadas, el pellizco no es doloroso.- Cuando afecta la mitad inferior de la pierna, aparece el signo de la compresión supra maleolar. Presionando con el índice por encima (2 ctms.) del maléolo interno, el paciente refiere dolor; este dolor no aparecerá presionando de la misma manera cualquier otra zona.
- Telangiectasias (arañas vasculares) principalmente en la cara lateral interna del muslo, debido a la presión ejercida por el tejido graso que obstruye a los vasos subcutáneos. Tendencia a la formación de hematomas con un mínimo trauma. Lo más frecuente es observarlo en lo que diversos autores se llaman almohadilla del lipedema (zona supracondilea postero-interna).
- Aumento de la sensibilidad al contacto, presión y frío. En etapas avanzadas la extremidad se nota fría.
- Disminución de la elasticidad cutánea, con disminución de la flexión en rodilla y tobillo.
- Cambios tróficos en la piel (Hiperpigmentación, dermatosclerosis). Ocurren tan sólo en estadios avanzados.
- El entumecimiento, cansancio, dolores articulares y musculares suelen acompañar al lipo-linfedema, pero no son habituales en los primeros estadios del lipedema.
- En los estadios avanzados la fibrosis y rigidez de la piel y el tejido celular subcutáneo, puede producir alteraciones osteomusculares y dificultad en la marcha que pueden llevar a la invalidez por diversas complicaciones ortopédicas.
Estadios.
Los estadios son distintos según diversos autores. Si nos atenemos a las alteraciones causadas en la piel, podríamos hablar de tres estadios. Según otros autores, y ateniéndonos principalmente a la distribución de la zona lipedematosa, podemos hablar de cinco estadios.
- Estadío I: Se concentra en la zona de los glúteos, caderas y muslos
- Estadío 2: Llega hasta las rodillas, hay formación de almohadillas de grasa en el lado interno de las rodillas sobre la articulación.
- Estadío 3: Alcanza desde las caderas hasta los tobillos
- Estadío 4: Aparece clara participación de brazos y piernas, hasta las muñecas / tobillos, con excepción de los pies y las manos
- Estadío 5: Lipo-linfedema con afectación del sistema linfático y cambios tróficos en extremidades inferiores. El edema es claro apareciendo fóvea.
En algunas ocasiones otros autores han difundido otras clasificaciones/estadios/subtipos como la “type rusticanus Moncorp” que en la actualidad no tiene mayor relevancia.
Diagnostico ecográfico y elastométrico.
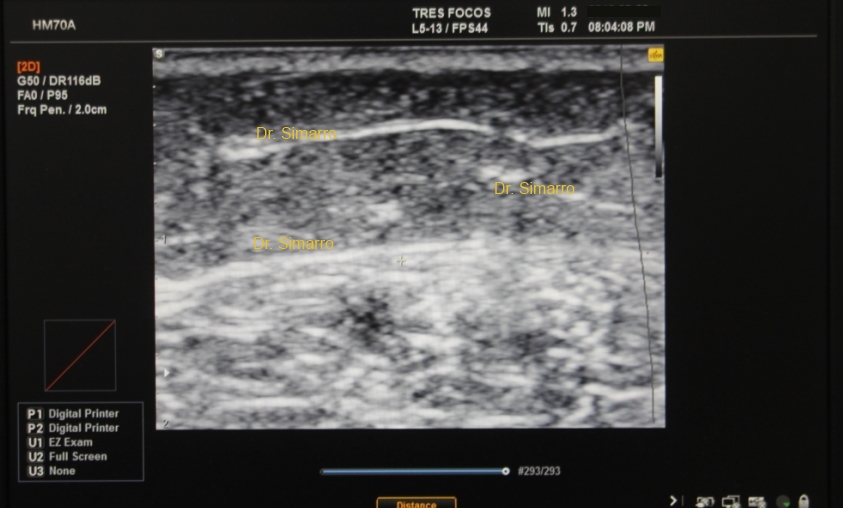 La ecografía nos mostrará un patrón de hepatización del tejido celular subcutáneo, con imagen en tormenta de nieve. La capa esteatomérica en su totalidad, y la parte más profunda de la capa grasa areolar (es decir las más cercana a la fascia superficialis) pierden su característica hipoecoica volviéndose hiperecoicas. También observaremos aumento del grosor de de la capa areolar.
La ecografía nos mostrará un patrón de hepatización del tejido celular subcutáneo, con imagen en tormenta de nieve. La capa esteatomérica en su totalidad, y la parte más profunda de la capa grasa areolar (es decir las más cercana a la fascia superficialis) pierden su característica hipoecoica volviéndose hiperecoicas. También observaremos aumento del grosor de de la capa areolar.
En estadios avanzados la zona más superficial de la capa areolar, (zona de unión con la dermis profunda), también estará afectada. Perdiendo sus características ecográficas. Tan sólo en el Lipo-linfedema observaremos depósitos líquidos y aumento del grosor de la dermis.
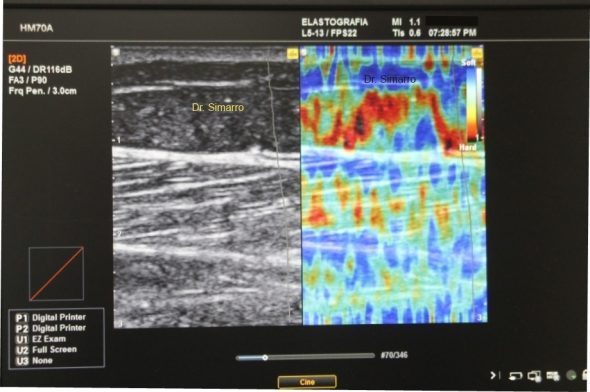 La elastometría ecográfica, mostrará una disminución de de la elasticidad más marcada cuanto más avanzada esté la enfermedad. La zona más afectada a partir del estadio II será nuevamente la capa grasa cercana a la fascia superficialis, principalmente la esteatomérica.
La elastometría ecográfica, mostrará una disminución de de la elasticidad más marcada cuanto más avanzada esté la enfermedad. La zona más afectada a partir del estadio II será nuevamente la capa grasa cercana a la fascia superficialis, principalmente la esteatomérica.
(En la imagen de observa una disminución de la elasticidad a nivel de la capa esteatomérica. Zona de color rojo) (estas imagenes corresponde a la zona sub epicóndilo interno).
Diagnostico diferencial. (Más detallado al final de la pagina)
El principal diagnóstico diferencial lo haremos con el linfedema; en pocas ocasiones deberemos diferenciar el lipedema de la lipodistrofia, la enfermedad de Dercum y la lipomatosis familiar.
- El Signo de “Stemmer” es negativo (patognomónico del linfedema)
- El linfedema suele ser unilateral, pocas veces es bilateral, mientras que el lipedema siempre es bilateral.
- En una gran parte de los casos el linfedema es posterior a una cirugía, con afectación quirúrgica de los ganglios linfáticos.
- El linfedema cursa generalmente sin dolor, mientras que habitualmente el lipedema causa dolor inducido por la presión espontánea o incluso mínima.
- La presión en el linfedema causa fóvea.
- El “signo de Simarro” no ocurre en el linfedema.
Tratamiento.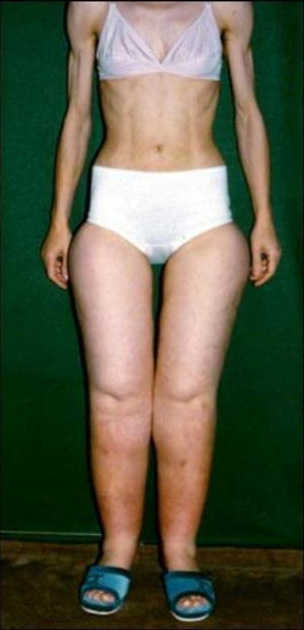
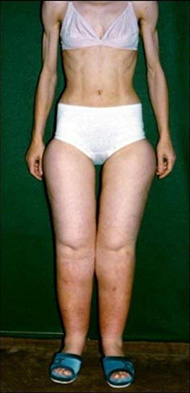
- Es muy frecuente, por falta de conocimiento de la enfermedad, que a las enfermas se les trate con una dieta. Las pacientes con estadios 3 y 4 no suelen responder a tratamientos dietéticos. Además, la característica es que casi no responde a la disminución de peso; dándose la paradoja de observarse mujeres con anorexia y los miembros inferiores engrosados, con lo cual el resultado estético podría ser desastroso. (ver imagen).
- El tratamiento no quirúrgico, más habitua, suele ser el del linfedema. Ya sea por confusión diagnóstica, o por no conocerse otro excepto el quirúrgico, hasta la fecha.
Terapia comprensiva, drenaje linfático manual o mecánico, son los más habituales, siendo en general escasamente efectivos.
Por otro lado el ejercicio, aunque no sea desaconsejable, suele ser doloroso y aumenta las molestias en los miembros inferiores, por lo que estos pacientes son reacios a la práctica de ejercicio. Tan solo la natación es aceptada por estos pacientes, pero su efectividad como tratamiento es muy poca.
- El tratamiento quirúrgico actual es la Liposucción asistida por agua a presión (Water-Jet Assisted Liposuction). Esta técnica se utiliza para no dañar los conductos y ganglios linfáticos durante la liposucción. No obstante la revisión de la literatura médica, habla de un riesgo claro incluso con esta técnica. Cualquier técnica quirúrgica es absolutamente desaconsejable en el Lipo-linfedema y en los grados cuatro avanzados. El resto de técnicas quirúrgicas con liposucción es frecuente que empeoren en lugar de mejorar, por dañar frecuentemente los conductos linfáticos.
Por otro lado el efecto a largo plazo de la liposucción asistida por agua a presión no es bien conocida ni se cree sea curativa.
Nuestro tratamiento.
En cuanto al factor inflamatorio y nutricional, la hipótesis que sostenemos es que la enfermedad está relacionada con el gluten por un lado, y por otro el cambio en la microbióta intestinal causado por una dieta pro-inflamatoria.
Una gran mayoría de pacientes tratados han presentado alguna de las patologías relacionadas con el gluten, enfermedad celiaca (1.5% de la población) o principalmente Sensibilidad al Gluten no Celiaca (Non-Celiac Gluten Sensitivity N.C.G.S.) (16% de la población), así como otras intolerancias.
Por otro lado, y de aquí su relación con la obesidad, sabemos que una dieta inadecuada puede producir a medio y largo plazo grandes cambios en la microbióta intestinal.
Ambos factores serán los causantes de un Síndrome de Hiperpermeabilidad Intestinal (Leaky Gut Syndrome).
Este Síndrome de Hiperpermeabilidad Intestinal producirá su vez, de forma larvada, pero mantenida a lo largo de los años, una situación de inflamación crónica de bajo grado (low-grade inflammation), que en aquellas pacientes con carga genética de lipedema, podrá desencadenar todo el cuadro descrito.
Por otro lado también sostenemos que la inflamación crónica de bajo grado produce a medio y largo plazo, alteraciones endocrinas en tiroides, páncreas, ovario y capsulas suprarrenales asi como en la efectividad de las hormonas lipoliticas sobre el tejido inflamado. Todo ello dará lugar a una malfunción endocrina, con Resistencia Periférica a la Insulina o Diabetes II, Disfunción Tiroidea o Hipotiroidismo franco, y alteraciones en el Cortisol y los Estrógenos (Ovario poliquístico y endometriosis).
Esta malfunción endocrina es causante a su vez de picos híper e hipoglucémicos que explicarían el ansia incoercible por la comida, especialmente por los hidratos de carbono refinados (harinas y azucares) y la mala respuesta a dietas de estos pacientes cuando están en etapas avanzadas.
Por todo ello nuestro tratamiento se basa en los siguientes puntos (siempre después de haber descartado una enfermedad celiaca)
- Retirada del gluten y otros alimentos que puedan producir intolerancias (lactosa principalmente).
- Tratamiento dietético específico para el Síndrome de Hiperpermeabilidad Intestinal.
- Tratamiento localizado con la técnica de Lipomesoplastia (técnica no quirúrgica).
Este tratamiento, tanto la dieta específica como la lipomesoplastia, conseguirá hacer desaparecer la inflamación crónica de bajo grado, tanto a nivel local (zona de aplicación de la medicación) como a nivel general, mejorando así la circulación y metabolismo en la zona del lipedema.
Por esto la zona afectada por el lipedema responderá de manera muy efectiva al tratamiento, de tal manera que las molestias, la inflamación y el dolor, experimentan una gran mejoría ya desde la primera semana de tratamiento.
Al disminuir la inflamación, disminuye la retención hídrica que acompaña a cualquier fenómeno inflamatorio, observándose en las impedanciometrías secuenciales, clara perdida no solo de grasa sino de líquidos.
Por otro lado la situación depresiva frecuente en estos pacientes, debida a la disminución de la producción de serotonina, a su vez causada por la inflamación de bajo grado (gut-brain axis), mejorara de forma ostensible. Por ello es frecuente que a lo largo del tratamiento, las pacientes en tratamiento antidepresivo puedan abandonar estas medicaciones. Asimismo la disminución del volumen y la desaparición del dolor contribuyen a una mejor imagen corporal, coadyuvante esto en la mejoría del cuadro depresivo.
Objetivamente, al terminar el tratamiento, se observa una clara disminución del volumen en el miembro tratado, así como una mejoría destacada de toda la sintomatología acompañante del lipedema.
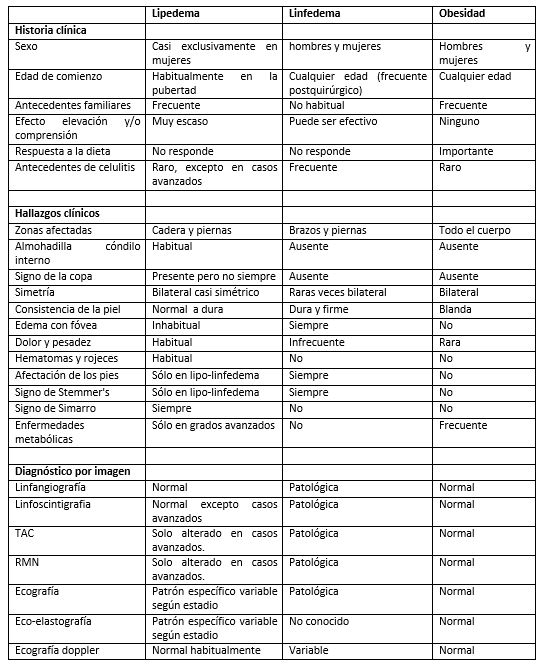
Diagnostico diferencial entre Lipedema, Linfedema y Obesidad.